Zapalenie płuc stanowi jedno z najpoważniejszych schorzeń układu oddechowego, które może dotknąć osoby w każdym wieku. Wczesne rozpoznanie objawów umożliwia szybkie podjęcie leczenia i zmniejsza ryzyko powikłań. W przygotowanym materiale omówiono kluczowe aspekty związane z identyfikacją symptomów, rolą zespołu lekarzy i pielęgniarek w postawieniu diagnozy oraz skuteczne strategie profilaktyki i terapii.
Objawy kliniczne zapalenia płuc
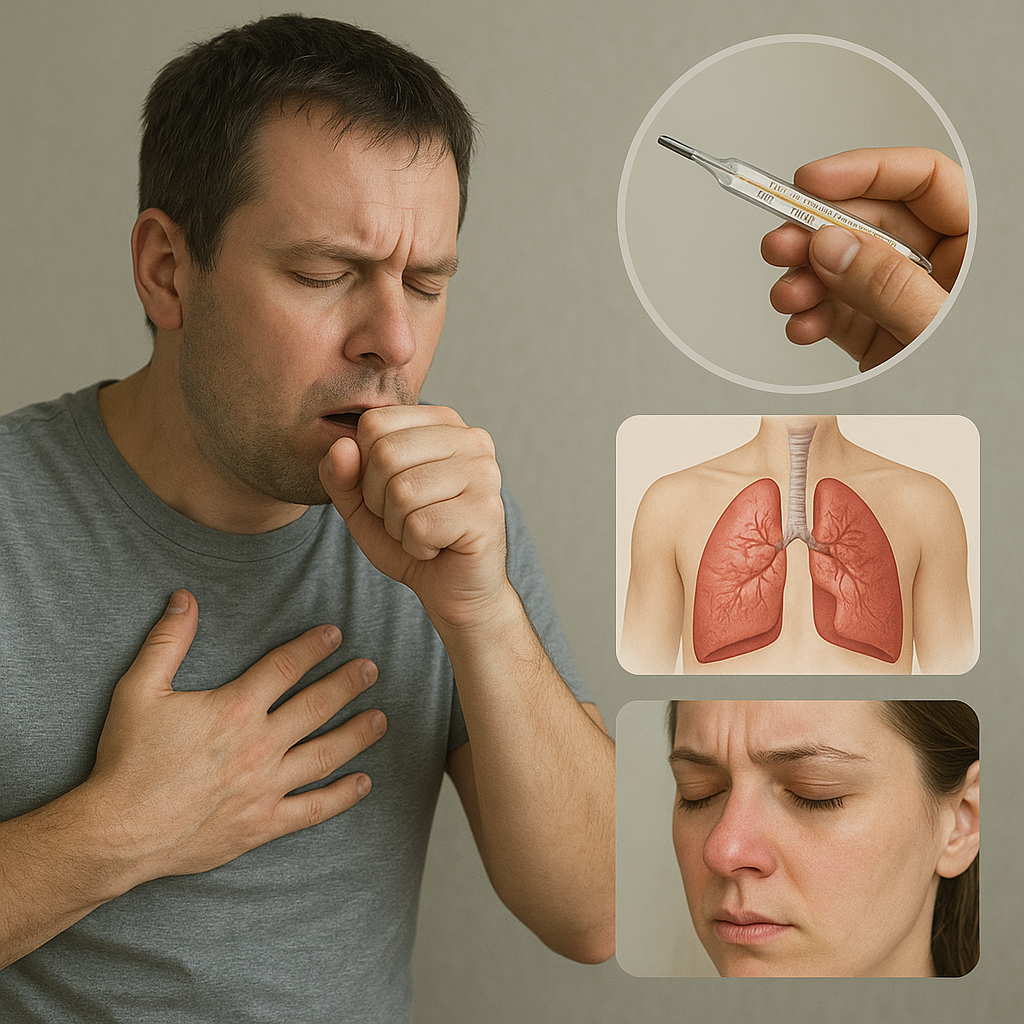
W pierwszej kolejności warto zwrócić uwagę na najbardziej charakterystyczne, często nasilające się w krótkim czasie, objawy.
- Kaszel – suchy lub produktywny z odkrztuszaniem plwociny. Intensywność może wskazywać na stopień zaawansowania stanu zapalnego.
- Gorączka – nagły wzrost temperatury ciała powyżej 38°C, któremu często towarzyszą dreszcze i uczucie ogólnego rozbicia.
- Dusznica oddechowa – uczucie braku powietrza, przyspieszony oddech (tachypnoe) oraz świsty słyszalne podczas osłuchiwania.
- Ból w klatce piersiowej – ostry, nasilający się przy głębokim wdechu lub kaszlu.
- Osłabienie i zmęczenie – zmniejszona wydolność fizyczna, senność i podatność na przemęczenie.
- Zaburzenia świadomości – zwłaszcza u osób w podeszłym wieku, mogą występować splątanie czy apatia.
- Objawy ogólne – bóle mięśni, stawów, brak apetytu oraz poty nocne.
W niektórych przypadkach przebieg może być nietypowy, z przewagą symptomów ogólnoustrojowych, dlatego każde niepokojące oznaki należy skonsultować z lekarzem.
Diagnostyka i rola lekarza
Prawidłowa ocena stanu pacjenta wymaga zastosowania odpowiednich procedur diagnostycznych oraz ścisłej współpracy z personelem medycznym.
Wywiad i badanie fizykalne
W trakcie wywiadu lekarz zbiera informacje dotyczące czasu trwania objawów, ich nasilenia oraz ewentualnych czynników ryzyka (np. palenie tytoniu, choroby przewlekłe, narażenie na czynniki środowiskowe). Badanie fizykalne obejmuje:
- Osłuchiwanie klatki piersiowej – stwierdzenie trzeszczeń, świstów czy zmniejszonego napięcia oddechowego.
- Ocenę częstości oddechów i tętna – tachykardia i tachypnoe sugerują ciężki przebieg.
- Badanie palpacyjne – określenie bolesności okolic międzyżebrowych.
- Pomiar saturacji krwi – za pomocą pulsoksymetru, wskazujący na stopień natlenienia organizmu.
Metody obrazowe i laboratoryjne
- Rentgenografia klatki piersiowej – standardowa metoda potwierdzająca obecność ognisk zapalnych lub zmian wysiękowych.
- Tomografia komputerowa (CT) – zalecana w ciężkich przypadkach lub wątpliwych wynikach RTG.
- Badania krwi – morfologia (leukocytoza), CRP, prokalcytonina oraz wskaźniki stanu zapalnego.
- Posiew plwociny i wymaz z dróg oddechowych – identyfikacja czynnika wywołującego: bakterii, wirusów lub grzybów.
- Badanie gazometrii – określenie równowagi kwasowo-zasadowej i poziomu tlenu we krwi.
Dokładne wyniki badań umożliwiają wdrożenie optymalnej antybiotykoterapii lub terapii przeciwwirusowej.
Leczenie i profilaktyka
Terapia zapalenia płuc obejmuje zarówno leczenie farmakologiczne, jak i metody wspomagające rekonwalescencję.
Leczenie farmakologiczne
- Antybiotyki – dobór na podstawie wywiadu, ciężkości objawów oraz wyników posiewów.
- Leki przeciwgorączkowe i przeciwbólowe – paracetamol lub niesteroidowe leki przeciwzapalne (NLPZ).
- Leki mukolityczne – ułatwiają rozrzedzenie i usuwanie plwociny.
- Tlenoterapia – w przypadku obniżonej saturacji (<90%) konieczne jest podawanie tlenu.
- Leki rozszerzające oskrzela (beta2-mimetyki) – stosowane przy skurczu oskrzeli i duszności.
Medycyna wspomagająca i rehabilitacja
- Fizjoterapia oddechowa – ćwiczenia przeciwzakrzepowe, drenaż ułożeniowy, inhalacje.
- Odpowiednie nawodnienie – zwiększa wydzielanie i ułatwia odkrztuszanie.
- Rehabilitacja pulmonologiczna – w cięższych przypadkach, zwłaszcza po przebytym ciężkim zapaleniu.
- Współpraca z dietetykiem – uzupełnienie niedoborów, wsparcie odżywcze podczas rekonwalescencji.
Profilaktyka i wsparcie lekarza
Skuteczna profilaktyka to klucz do ograniczenia zachorowań na zapalenie płuc:
- Szczepienia ochronne – przeciw pneumokokom oraz wirusowi grypy.
- Higiena dróg oddechowych – zakrywanie ust przy kaszlu, częste mycie rąk.
- Unikanie dymu tytoniowego i zanieczyszczeń powietrza.
- Regularne badania kontrolne – zwłaszcza u osób z chorobami przewlekłymi (POChP, astma).
- Edukacja pacjentów – rolę odgrywają tu zarówno lekarze, jak i pielęgniarki, którzy uczą prawidłowego stosowania inhalatorów oraz monitorowania objawów.
Dzięki ścisłej współpracy z zespołem medycznym pacjent może liczyć na kompleksową opiekę, minimalizację ryzyka powikłań oraz szybszy powrót do zdrowia. Właściwe rozpoznanie i leczenie stanowią fundament w walce z zapalenie płuc i poprawiają komfort życia chorych.